ThS BS.CKII Nguyễn Trường Chinh
Trưởng Khoa Hồi sức tích cực (ICU), Bệnh viện Đa khoa Hồng Hưng, Tây Ninh

Hai năm gần đây, trên các phương tiện truyền thông đưa tin có những bệnh nhân tử vong sau ăn: pate chay, cá muối chua, gỏi chua, giò thủ, chả lụa… Thủ phạm là độc tố Botulinum do vi khuẩn Clostridium botulinum (C.botulinum) sinh ra. Đây là một vi khuẩn gram dương, kị khí, hình que hai đầu tròn, có nhiều lông quanh thân, di động. Vi khuẩn này tạo ra bào tử chịu nhiệt, thường tìm thấy trong đất, rau quả, hải sản và có thể tồn tại trong điều kiện bất lợi. Chúng ta cùng tìm hiểu nhé!
Dịch tễ học
Clostridium botulinum được tìm thấy khắp nơi trong đất và thủy sinh trầm tích. Bảy độc tố Botulinum khác biệt về mặt kháng nguyên đã được xác định (A, B, C, D, E, F và G). C.botulism ở người thường được gây ra bởi độc tố loại A, B và E và hiếm khi F.
C.botulinum hình thành bào tử (nha bào) có thể sống sót qua các biện pháp nấu nướng và chế biến thực phẩm thông thường. Ngược lại, độc tố Botulinum nhạy cảm với nhiệt độ và tất cả các độc tố đều bị bất hoạt khi đun nóng đến 85°C trong 5 phút, bị phá hủy nhanh chóng khi đun 100°C trong vài phút.
Ở người trưởng thành, môi trường trong ruột không có lợi cho sự tồn tại và sinh trưởng của C.botulinum. Bào tử C.botulinum thường xuyên được con người ăn vào và bài tiết mà không sinh sôi, sản xuất độc tố hoặc gây bất kỳ tác hại nào đối với người khi nó lưu hành qua.
Ngộ độc thực phẩm là do ăn thức ăn bị nhiễm độc tố Botulinum. C.botulinum chỉ phát triển và tạo độc tố khi thức ăn bảo quản trong môi trường yếm khí, độ pH >4,5, hàm lượng muối thấp (<5%) và nhiệt độ 37°F – 99°F (3°C – 37°C), tùy thuộc vào kiểu huyết thanh.
Thực phẩm đóng hộp tại nhà, từ lâu, đã trở thành một nguồn nhiễm độc chính. Các món ăn truyền thống được lên men và tiêu thụ không nấu chín cũng gây rủi ro đáng kể. Tuy nhiên, ngộ độc cũng có thể gặp ở thực phẩm thương mại, thực phẩm nhà hàng hoặc thực phẩm bảo quản không đúng cách.
Dù ngộ độc loại nào (từ A đến G), tất cả đều tạo ra một hội chứng tương tự về mặt lâm sàng, rất dễ nhận biết.
Cơ chế bệnh sinh
Botulinum là chất độc thần kinh cực mạnh. Tất cả các loại độc tố Botulinum đều có chung một cấu trúc tương tự bao gồm một protein kẽm – endopeptidase được hình thành bởi một chuỗi nặng khoảng 100.000dalton và một chuỗi nhẹ khoảng 50.000dalton, tác động lên hệ cholinergic ở đầu tận tế bào thần kinh vận động tiền synap bằng cách ngăn chặn sự phóng thích chất dẫn truyền acetylcholine, gây phong bế thần kinh cơ, xung thần kinh không được dẫn truyền, dẫn đến tê, liệt mềm. Các độc tố cũng ảnh hưởng đến hệ adrenergic nhưng triệu chứng không đáng kể.
Các triệu chứng thần kinh là tương tự nhau, bất kể đường tiếp xúc.
Liều gây chết của độc tố Botulinum
Độc tố Botulinum là độc tố mạnh nhất được con người biết đến. Liều lượng gây chết trên người chính xác chưa được định lượng, ước tính liều độc LD50 là 1 ng/kg, 01kg độc tố này sẽ đủ để giết toàn bộ dân số loài người. Nghiên cứu trên linh trưởng, ước tính liều gây chết đối với độc tố Botulinum tinh thể loại A đối với một người đàn ông 70kg là 0,09 – 0,15mg khi tiêm tĩnh mạch, 0,80 – 0,90mg khi dùng qua đường hít và 70mg khi dùng đường uống.
Các nguyên nhân ngộ độc Botulinum
1. Foodborne Botulism. Ngộ độc thực phẩm (ngộ độc thịt): Thời gian ủ bệnh ngộ độc Botulinum do thực phẩm thường là 12 – 36 giờ nhưng có thể dao động từ vài giờ đến 10 ngày. Khởi phát triệu chứng có thể xảy ra nhanh hơn trong trường hợp ngộ độc Botulinum đường hô hấp. Các triệu chứng có thể dao động từ nhẹ đến nặng. Tam chứng cổ điển của ngộ độc thịt là bệnh nhân không sốt; yếu hoặc tê liệt 2 bên, giảm trương lực cơ và vẫn tỉnh táo.
2. Wound Botulism. Ngộ độc vết thương (Ngộ độc Botulinum vết thương): Các triệu chứng thần kinh tương tự như ngộ độc thực phẩm. Tuy nhiên, người bệnh thường không có triệu chứng tiêu hóa và không có thức ăn nào có thể là nguyên nhân. Thường gặp ở người tiêm chích ma túy (nhớ quan sát da, nhọt da…)
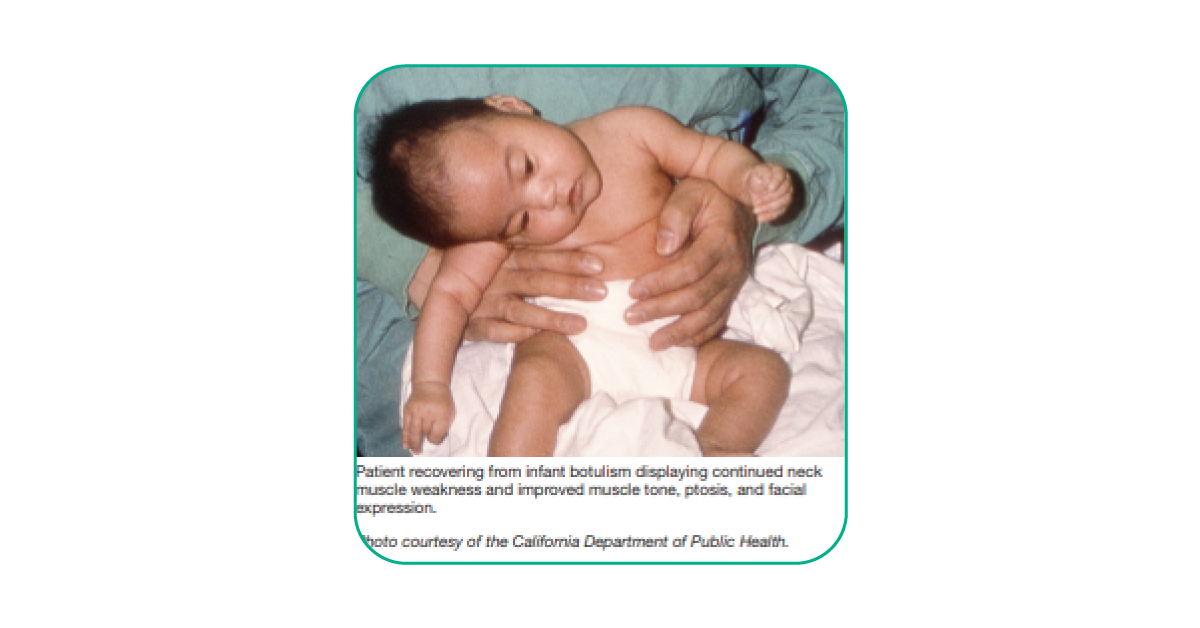
3. Infant Botulism. Ngộ độc Botulinum xảy ra chủ yếu ở trẻ dưới 6 tháng tuổi: Khác với ngộ độc thực phẩm do thức ăn có sẵn độc tố Botulinum, trẻ ăn phải mật ong hoặc sữa bột có chứa bào tử, bào tử sẽ phát triển thành vi khuẩn trong ruột và sản sinh ra độc tố. Bệnh ngộ độc ở trẻ sơ sinh chỉ gây bệnh lẻ tẻ và không có khả năng gây thành dịch, dễ bị bỏ sót chẩn đoán.
Biểu hiện lâm sàng bao gồm: Táo bón, không thể bú và nuốt, khóc yếu, sụp mi mắt, cổ mềm tiến triển đến liệt mềm toàn thân và suy hô hấp. Nếu không có biến chứng, trẻ phục hồi hoàn toàn sau điều trị thích hợp.
4. Adult intestinal toxemia Botulism. Ngộ độc Botulinum đường ruột ở người lớn: là một loại ngộ độc rất hiếm gặp có thể xảy ra nếu các bào tử của vi khuẩn xâm nhập vào ruột của người lớn, phát triển và tạo ra độc tố (tương tự như ngộ độc ở trẻ sơ sinh). Phần lớn các trường hợp ngộ độc liên quan đến bệnh nhân đã từng phẫu thuật ruột, dị tật ruột hoặc sử dụng thuốc kháng sinh gần đây có thể gây rối loạn hệ vi khuẩn đường ruột.
5. Inhalational Botulism. Ngộ độc qua đường hô hấp (khí dung): Ngộ độc do hít phải, không phải là bệnh tự nhiên xảy ra, thường do cố tình phát tán độc tố Botulinum bằng khí dung, tạo ra một vụ bùng phát ngộ độc qua đường hô hấp (vũ khí sinh học, khủng bố).
6. Iatrogenic Botulism: do thầy thuốc gây ra, do điều trị (tiêm Botox, Dysport, Xeomin và Neurobloc) nồng độ cao độc tố. Tuy nhiên, việc này rất hiếm khi xảy ra do các thuốc được sử dụng tại chỗ với liều rất thấp.
Triệu chứng lâm sàng
- Chẩn đoán lâm sàng trong các trường hợp lẻ tẻ và ngay cả trong các vụ dịch nhỏ thường bị bỏ sót.
- Liệt dây thần kinh sọ luôn luôn có. Sự vắng mặt của liệt dây thần kinh sọ loại trừ bệnh tật.
- Hội chứng lâm sàng của ngộ độc thịt rất đặc biệt bao gồm: liệt các dây thần kinh sọ đối xứng, sau đó là liệt mềm đối xứng đi xuống từ đầu, cổ vai, chi trên, chi dưới… liệt cơ hoành hoặc cơ hô hấp phụ có thể tiến triển đến ngừng thở và ngưng tim.
- Liệt cơ ngoại nhãn là do liệt các dây thần kinh sọ não III, IV, VI, biểu hiện như: nhìn mờ hoặc nhìn đôi và không có khả năng điều chỉnh tầm nhìn gần. Sụp mi là nổi bật. Liệt dây thần kinh số VII tạo ra vẻ mặt vô cảm và chứng khó nuốt (liệt dây thần kinh sọ số IX), có thể biểu hiện như trào ngược thức ăn hoặc đồ uống lên mũi, miệng.
- Rối loạn vận ngôn là nổi bật.
- Khát nước, khô miệng và đau họng.
- Hạ huyết áp tư thế.
- Xẹp khí quản, liệt cơ hoành, liệt các cơ hô hấp phụ.
- Buồn nôn và nôn có thể xảy ra trước triệu chứng thần kinh: liên quan đến độc tố loại B và E.
- Táo bón.
Bảng tiêu chí lâm sàng để chẩn đoán sớm ngộ độc Botulinum:
+ Không sốt (<100,4°F [<38°C])
+ Khởi phát cấp tính ít nhất một trong các triệu chứng sau:
- Nhìn mờ.
- Nhìn đôi.
- Khó nói, bao gồm cả nói lắp.
- Bất kỳ thay đổi nào trong âm thanh của giọng nói, bao gồm cả khàn giọng.
- Khó nuốt, tăng dịch tiết hoặc chảy nước dãi.
- Lưỡi dày.
+ Có ít nhất một trong các dấu hiệu sau:
- Sụp mí mắt.
- Liệt vận nhãn hoặc mệt mỏi (không có khả năng đảo mắt khỏi ánh sáng chiếu liên tục vào mắt (trẻ sơ sinh).
- Liệt mặt.
- Ăn kém, bú kém, khóc yếu (trẻ nhỏ, trẻ sơ sinh).
- Đồng tử cố định.
- Tê liệt tăng dần, bắt đầu bằng dây thần kinh sọ.
Nguồn: Rao AK, Lin NH et al. Clinical criteria to trigger suspicion for botulism: an evidence-based tool to facilitate timely recognition of suspected cases during sporadic events and outbreaks. Clin Infect Dis 2017;66(suppl_1): S38–S42
- Cận lâm sàng: Các xét nghiệm thông thường và X-quang không hữu ích để chẩn đoán bệnh ngộ độc thịt.
- Ngộ độc thực phẩm: xét nghiệm phân, huyết thanh chẩn đoán để tìm độc tố C.botulinum.
- Ngộ độc vết thương: phân lập C.botulinum từ vết thương.
Các xét nghiệm khác có thể hữu ích trong chẩn đoán phân biệt:
- Điện cơ đồ (EMG) hoặc các nghiên cứu về kháng thể có thể giúp loại trừ bệnh nhược cơ và hội chứng nhược cơ Lambert-Eaton (LEMS). Ở các cơ bị ảnh hưởng, dẫn truyền sợi trục bình thường và tăng điện thế với kích thích lặp đi lặp lại nhanh chóng là dấu hiệu của ngộ độc thịt.
- Chọc dò tủy sống, xét nghiệm dịch não tủy: giúp loại trừ hội chứng Guillan-Barre và đột quỵ.
- Test Tensilon: chẩn đoán bệnh nhược cơ.
- CT Scanner, MRI não: loại trừ đột quỵ não.
Chẩn đoán phân biệt:
Trong bối cảnh bùng phát dịch bệnh, một số người có các dấu hiệu và triệu chứng của ngộ độc thịt, chẩn đoán dễ dàng gợi ý. Các ca bệnh đơn độc hoặc lẻ tẻ bị ngộ độc, chẩn đoán rất dễ bị bỏ sót.
- Hội chứng Guillain-Barre.
- Nhược cơ.
- Đột quỵ não.
- Hội chứng Eaton-Lambert và tê liệt.
- Ngộ độc tetrodotoxin: thường do ăn cá nóc, hải sản…
Một bệnh sử kỹ lưỡng và khám thực thể tỉ mỉ có thể loại trừ được hầu hết các chẩn đoán phân biệt.
Chẩn đoán xác định khi có sự hiện diện C.botulimum trong thực phẩm nghi ngờ trong hộp đựng ban đầu, trong mẫu huyết thanh, dịch tiết dạ dày, phân hoặc trong mẫu cấy bệnh phẩm lấy từ vết thương.
Điều trị: Chẩn đoán nhanh chóng, chăm sóc đặc biệt và sử dụng kháng độc tố Botulinum là nền tảng của điều trị. Antitoxin phải có sẵn từ kho thuốc dự trữ của quốc gia.
Chuyên gia y tế công cộng điều tra các nguồn tiềm năng để ngăn ngừa bệnh tăng thêm.
Supportive intensive care (chăm sóc tích cực)
Những người bị nghi ngờ ngộ độc nên được đưa ngay vào cơ sở chăm sóc đặc biệt, giám sát thường xuyên dấu hiệu sinh tồn và thở máy nếu cần. Ngộ độc thịt gây bại liệt kéo dài hàng tuần đến hàng tháng và cần phải chăm sóc chuyên sâu tỉ mỉ trong giai đoạn này.
Antitoxin therapy (kháng độc tố)
Phương pháp điều trị đặc hiệu duy nhất đối với ngộ độc thịt là sử dụng chất kháng độc tố Botulinum (Antitoxin).
Thuốc chống độc ngăn chặn sự tiến triển của tê liệt và giảm thời gian phụ thuộc máy thở.
Thuốc chống độc nên được dùng sớm trong quá trình bệnh, lý tưởng là trong vòng 24 giờ sau khởi phát các triệu chứng vì chất kháng độc chỉ trung hòa được các phân tử độc tố chưa liên kết với các đầu dây thần kinh.
Ba loại liệu pháp chống độc là (Antitoxin):
1) Glaxo Smith Kline loại ba hóa trị ABE.
2) NP-018 (Heptavalent botulinum antitoxin-BAT) Loại A đến G.
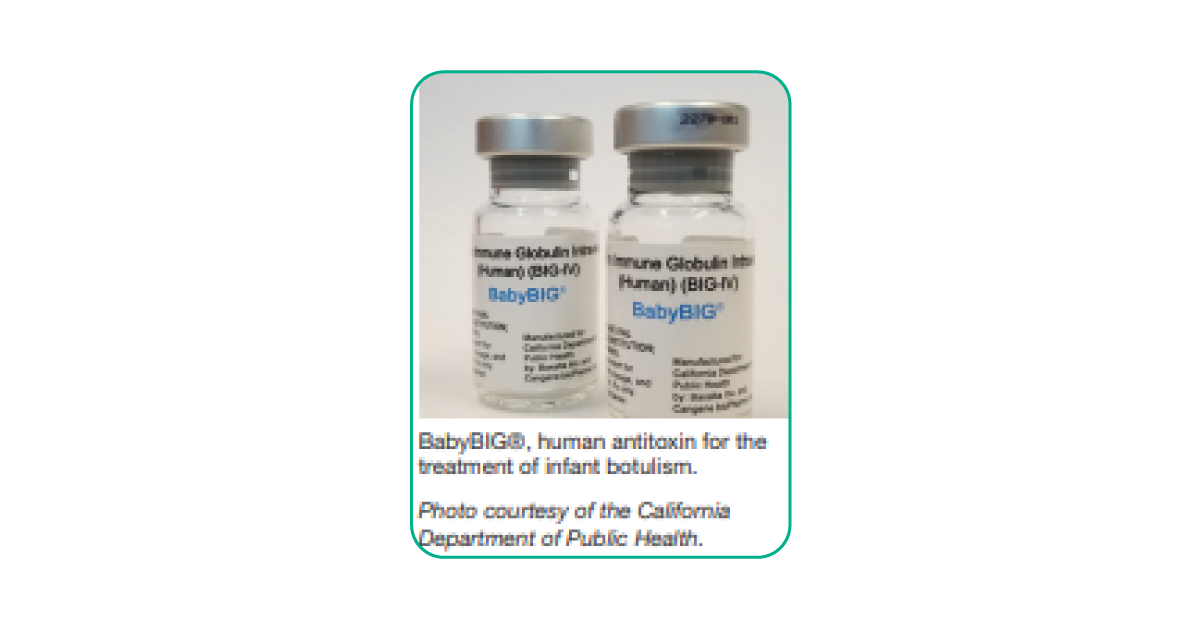
3) BabyBIG®, Botulism Immune Globulin, Globulin miễn dịch chống ngộ độc đường tĩnh mạch (BIG-IV) cho bệnh nhi dưới 12 tháng tuổi.
Thuốc kháng độc tố không thể đảo ngược tình trạng thiếu hụt thần kinh đã xảy ra/ hình thành. Tuy nhiên, kháng độc tố có thể ngăn ngừa tiến triển của bệnh.
Điều trị Antitoxin nên được bắt đầu ngay sau khi ngộ độc thịt bị nghi ngờ. Tuy nhiên, những rủi ro của điều trị phải được cân nhắc với lợi ích tiềm năng.
Isolation and infection control (cách ly và kiểm soát lây nhiễm)
Các biện pháp phòng ngừa tiêu chuẩn nên được thực hiện khi đánh giá và điều trị bệnh nhân.
Độc tố Botulinum không thể được hấp thụ qua da nguyên vẹn. Độc tố có thể được hấp thụ qua bề mặt niêm mạc, mắt và da không nguyên vẹn. Chưa có trường hợp lây truyền Botulinum từ người sang người nào được mô tả, kể cả trong các cơ sở chăm sóc bệnh nhân. Tuy nhiên, những người tiếp xúc với chất dịch cơ thể hoặc phân từ những bệnh nhân bị ngộ độc nên được thông báo về các dấu hiệu sớm ngộ độc và nên báo cáo để đánh giá nếu những điều này được ghi nhận.
Hiện tại, không có vắc-xin được cấp phép cho độc tố Botulinum.
Phòng tránh ngộ độc do C.botulinum
- Sử dụng các sản phẩm rõ nguồn gốc, không quá hạn sử dụng.
- Vệ sinh tủ lạnh thường xuyên cũng như các dụng cụ lưu trữ thức ăn.
- Nấu chín thức ăn, tránh ăn các sản phẩm thịt tái, ủ chua.
- Sử dụng nguồn nước hợp vệ sinh.
Kết luận
Bất kể phương thức tiếp xúc, ngộ độc Botulinum gây liệt dây thần kinh sọ, tiếp theo là liệt mềm tăng dần dần từ đầu, cổ vai, tứ chi… điều trị hiệu quả phụ thuộc vào chẩn đoán sớm lâm sàng, chăm sóc tích cực và sử dụng ngay chất kháng độc tố Botulinum.
Chẩn đoán nhanh chóng, chăm sóc đặc biệt và sử dụng kháng độc tố Botulinum là nền tảng của điều trị.
Antitoxin phải sẵn có từ kho thuốc dự trữ của quốc gia.
Hiện tại, không có vắc-xin được cấp phép cho độc tố Botulinum.
Tài liệu tham khảo
1. The Infant Botulism Treatment and Prevention Program at the California Department of Public Health, September 30, 2020.
2. Infant botulism and honey in Europe: A commentary. October 2002; The Pediatric Infectious Disease Journal 21(9):866-8.
3. Agam K. Rao, Jeremy Sobel, et al. Clinical Guidelines for Diagnosis and Treatment of Botulism, 2021.